Les vaccins, une protection éprouvée contre les pathogènes de notre environnement
PDF
Cet article offre une série de réflexions face à une société de plus en plus critique vis-à-vis des vaccins. Les vaccins, qui sont une des plus belles découvertes scientifiques de l’histoire de l’humanité, font aujourd’hui polémique dans les pays développés. La vaccination « prophylactique » est un moyen de prévention indispensable contre un certain nombre de maladies infectieuses. Certaines de ces maladies peuvent être strictement humaines (hépatite B, rougeole, méningites bactériennes), d’autres voient leur origine dans l’environnement : à ce titre il faut citer le tétanos (sol contaminé par excréments) (image de bandeau) ou bien encore la poliomyélite (contamination par l’eau et les aliments souillés par l’eau). Même des maladies aussi communes que la grippe peuvent avoir une origine environnementale (les souches de grippe pandémique proviennent de souches aviaires et porcines). Nous exposons ici l’histoire de ces oppositions et résistances à la vaccination, qui sont nées avec les premières mesures de santé publique au XIXe siècle en Angleterre où elles prirent des formes violentes. Nous analysons ensuite les polémiques actuelles sur les vaccins. Nous analysons enfin les conséquences du recul de la vaccination, avant de voir comment se fait la balance entre obligation et recommandation des vaccins.
La vaccination a tué quatre médecins dans une province pakistanaise un matin de novembre 2014. Ces précieux personnels de santé ne sont pas morts du vaccin, mais sous des balles de kalachnikov des talibans qui les avaient condamnés à mort pour « crime de propagation d’un vaccin non-islamique ». Le petit groupe de vaccinateurs venait d’arriver à bord de 4×4 dans ce petit village de la frontière dans le cadre du programme de l’OMS d’éradication de la poliomyélite. Ces médecins sillonnaient les campagnes, frappaient aux portes, imploraient les mères de leur laisser approcher leurs enfants pour leur faire boire quelques gouttes du précieux vaccin. Le Pakistan reste un des trois derniers pays dans lequel la poliomyélite sévit encore avec le Nigéria (dans lequel des vaccinateurs ont aussi été assassinés). Le Pakistan concentre 85% des cas malheureux de poliomyélite, une maladie virale qui provoque des paralysies des muscles et peut tuer par paralysie respiratoire. Cette maladie ne devrait plus toucher un seul enfant, car il existe plusieurs vaccins efficaces.
Ce fait divers sanglant illustre par sa radicalité et sa violence les problèmes et les oppositions que suscitent les vaccins depuis le début de leur histoire. Ces médecins pakistanais ne sont pas les premières victimes de révoltes obscurantistes dans la brève histoire des vaccins. Les campagnes de vaccination ont généré depuis leur origine des conflits et des résistances. Toutes les oppositions ne sont pas aussi radicales, ni complètement infondées, mais elles puisent leurs racines aux mêmes sources sociétales.
Mais le résultat des résistances à la vaccination est toujours le même, et les victimes en sont le plus souvent les enfants. Ainsi, la rougeole est réapparue en France sous forme épidémique entre 2008 et 2012. Elle a tué 10 personnes, provoqué 23 000 cas (déclarés) et plus de 5 000 patients ont dû être hospitalisé pour des complications. Trois cas de tétanos graves ont été déclarés depuis 2012 chez des enfants en France. En juin 2015, un enfant de 8 ans a été hospitalisé en urgence à Tours. Il avait contracté le tétanos après être tombé sur un tesson de poterie. Il est resté 3 semaines en réanimation pour une maladie qui n’aurait jamais dû le toucher. Le pédiatre, avec l’assentiment des parents, lui avait rédigé un faux certificat de vaccination. Le médecin a depuis été radié de l’Ordre des médecins et interdit de pratique.
Dans cet article, nous allons dans un premier temps analyser l’histoire des oppositions à la vaccination, avant d’envisager dans un deuxième temps les causes des résistances actuelles, puis de discuter dans une dernière partie l’équilibre entre obligations et recommandations.
1. La résistance aux vaccins : le produit d’une longue histoire
1.1. Moqueries envers les premiers vaccins

Il faut rappeler que la variole est une maladie infectieuse virale éruptive qui touchait déjà les égyptiens (des momies portent des traces d’infection). Ce fléau millénaire frappait indifféremment toutes les classes sociales (Louis XV y succomba au petit Trianon) et provoquait des épidémies effroyables. La variole tuait la moitié des patients qu’elle infectait, laissait des cicatrices monstrueuses chez ceux qui lui survivaient. Jusqu’au milieu du XXe siècle, elle provoquait annuellement deux millions de mort et infectait 50 millions de personnes [1].
Mais les moqueries se transformèrent en oppositions franches, voire en révolte sanglante, quand les vaccins furent utilisés comme outils de santé publique. Elles sont apparues dès l’élaboration des premières lois imposant une obligation vaccinale. Elles sont le reflet des tensions sociales, des rapports complexes entre obligation, autorité de l’état et liberté individuelle.
1.2. Des racines très profondes qui plongent dans l’Angleterre jennerienne
L’Angleterre, patrie d’Edward Jenner fut le premier pays au monde à introduire une obligation vaccinale en 1853. Les lois imposaient des amendes importantes ou de la prison pour les parents qui ne vaccinaient pas leurs enfants. A cette époque, le pays était pauvre, le système de santé inexistant, et la surveillance épidémiologique quasi nulle. Les taux de couverture vaccinale ne permettaient pas le contrôle des épidémies. Les personnes non-vaccinées étaient les plus pauvres et la vaccination suivait une ligne de fracture sociale de la société anglaise entre riches et pauvres.
En 1867, devant l’inefficacité relative de la loi, l’obligation fut renforcée pour tous les enfants de plus de 14 ans. Des vaccinateurs visitaient les foyers pour vérifier que les enfants inscrits sur les registres de naissance étaient bien vaccinés. La loi fut encore consolidée en 1871. Les vaccinateurs devaient envoyer les certificats de vaccination qui étaient confrontés au registre des actes de naissance. L’effet de la loi fut relativement efficace, bien que coûteux pour l’état qui entretenait le système. Mais la population tolérait de moins en moins bien l’ingérence de l’état dans les affaires personnelles. Ces lois étaient vécues comme attentatoire à la liberté individuelle.
En 1876, à Keighley dans le Yorkshire, des vaccinateurs furent arrêtés et emprisonnés brièvement à York par des émeutiers. Des ligues anti-vaccinales se formèrent. En 1886, à Leicester plus de 6 000 personnes furent poursuivies pour défaut de vaccins. Des manifestations de plus de 20 000 personnes conduisirent à l’abandon des poursuites. La région de Leicester devint le fer de lance de la lutte anti-vaccinale en Angleterre [2]. Sous le coup des émeutes, la législation anglaise s’assouplit en 1895. L’exemption vaccinale fut autorisée sous la forme d’une clause de conscience. La loi permettait aux citoyens de refuser la vaccination.
1.3. Les résistances aux vaccins à travers le monde

1.4. La France : un cas singulier
La France représente un cas particulier en matière d’opposition à la vaccination. Ainsi, les vaccins ne cristallisent pas d’opposition majeure au cours du XIXe et au début du XXe siècle. Plusieurs facteurs ont pu jouer. Tout d’abord ce n’est pas sans rapport avec le fait que la France a vécu sous l’ombre tutélaire de Louis Pasteur (1822-1895) le « père des vaccins modernes ». Pasteur vainqueur de la mort et de la maladie reçut tous les honneurs qu’une république puisse offrir. Il eut droit à des funérailles nationales. A Paris, Pasteur a son institut, son boulevard, sa station de métro. Encore aujourd’hui, il n’est pas un village de France qui n’ait pas sa place, sa rue, son avenue Louis Pasteur. Dans l’imaginaire républicain, le vaccin est l’incarnation du progrès. Cela peut prêter à sourire, mais c’est une réalité que l’œuvre de Pasteur s’est tracée dans un sillon qui marqua profondément la France avec son Institut phare à Paris, son réseau mondial d’instituts qui diffusèrent la science et participèrent à la grande épopée vaccinale.

1.5. Où en est-on aujourd’hui ?
La défiance vis à vis des vaccins est un phénomène général en constante augmentation dans les pays développés pour de nombreuses raisons [4] :
- Dans les pays développés, les maladies infectieuses ont tellement reculé en moins d’une génération (grâce au succès des vaccins) que le sentiment de danger infectieux a quasiment disparu.
- Les vaccins, (comme tous les médicaments) sont susceptibles de provoquer des effets secondaires, comme le révèle l’épidémiologie moderne, ils génèrent donc des craintes.
- Enfin, les vaccins sont des médicaments singuliers qui sont administrés à des personnes saines. La survenue d’effet néfaste est difficilement tolérée dans un tel contexte.
- Plus récemment a émergé la suspicion de conflits d’intérêts ou de connivence entre les décideurs politiques et les industriels du vaccin.
C’est pourquoi le discours anti-vaccinal gagne du terrain, notamment en France. Dans une étude internationale publiée en 2016 sur l’étude de la confiance à la population, la France a pris la tête des pays dans lesquels la confiance dans les vaccins s’effondre dangereusement[5]. Dans cette étude, 41 % des personnes interrogées ne faisaient pas confiance aux vaccins, ce qui plaçait la France juste devant la Bosnie-Herzégovine (36 %), alors que la moyenne internationale de défiance était autour de 13 %.
Les pouvoirs publics se sont fortement inquiétés de ces résultats décevants. Au cours des dernières années plusieurs rapports parlementaires ont été rendus sur la politique vaccinale à adopter notamment pour atteindre les objectifs de couverture vaccinale permettant un contrôle des maladies infectieuses courantes. Une grande concertation nationale a été lancée qui a rendu son rapport fin 2016 [6] . Dans les préconisations du rapport de la concertation, figure l’extension de l’obligation à tous les vaccins du calendrier du nourrisson. Ce sont les fameux « 11 vaccins » qui vont devenir obligatoires à partir de janvier 2018.
2. Résistances aux vaccins et controverses
2.1. Des accidents anciens aux conséquences dramatiques

Au-delà de ces exemples circonscrits et connus, l’histoire récente des polémiques sur les vaccins modernes rapporte soit des analyses sans fondement scientifique avéré, soit des cas de réelle malfaisance.
2.2. Le vaccin contre l’hépatite B : un exemple français
L’hépatite B est un véritable problème de santé publique. En France de nos jours, près de 280 000 patients souffrent d’hépatite B chronique et le virus de l’hépatite B (VHB) est responsable de la mort de 1 500 patients par an. Au niveau mondial, on estime que deux milliards de personnes ont rencontré le virus (soit presque le tiers de la population mondiale), et selon l’OMS en 2016, 257 millions étaient porteuses d’une hépatite B chronique qui a entrainé 887 000 décès. Cette maladie est transmise par voie sexuelle, par l’exposition au sang contaminé, et lors d’une grossesse de la mère à l’enfant (transmission entre 40 et 90 % des cas sans traitement). Le virus de l’hépatite infecte le foie et provoque une hépatite aigue (cliniquement sous la forme d’une jaunisse), et dans de rare cas une hépatite fulminante : c’est une mort des cellules (une nécrose) du foie dont le seul traitement est la greffe de foie. Il se complique enfin d’hépatite chronique dans 5 % des cas. Le virus persiste alors dans le sang. L’hépatite B chronique évolue lentement pendant des mois, voire des années, vers la cirrhose et le cancer du foie.
Pour donner un ordre d’idée du danger de ce virus, le VHB est 50 à 100 fois plus contagieux que le virus de l’immunodéficience humaine (VIH). Il peut se transmettre dans la vie de tous les jours par du matériel souillé par des traces de sang (coupe-ongles, rasoir, boucles d’oreilles, etc …) ou par du matériel mal désinfecté utilisé chez des professionnels (acupuncture, salons de tatouage, de piercing…). En France en 1990, on estimait qu’il y avait annuellement plus de 20 000 nouvelles contaminations.
La France décida de lancer une campagne de vaccination contre le VHB visant les nourrissons, les adolescents et les adultes à risque. Quelques cas d’affections neurologiques à type de sclérose en plaques furent décrits dans les suites de vaccination contre l’hépatite B chez des jeunes adultes. Des associations se formaient pour regrouper les plaintes des patients et les porter en justice. En 1998, l’Agence française de sécurité sanitaire des produits de santé (AFSSAPS qui devenue depuis l’ANSM, Agence nationale du médicament et des produits de santé) lançait plusieurs études scientifiques. Cette suspicion n’avait été rapportée qu’en France et nulle part ailleurs dans le monde. A l’automne 1998, sous la pression des médias et des associations, le ministre de la santé décidait de suspendre la vaccination des adolescents en sixième.
Depuis cette suspension, l’ensemble des études a montré de manière concordante qu’il n’y avait aucune corrélation biologique entre la vaccination contre l’hépatite B et la sclérose en plaques. Il y avait juste une simultanéité, puisque les vaccins avaient été administrés à de jeunes adultes à la période d’apparition naturelle de la sclérose en plaques. Il n’y avait aucun lien de causalité. Le profil de sécurité des vaccins contre l’hépatite B est excellent compte tenu des données de tolérance et pharmacovigilance et le recul sur plus de trente ans [7],[8]. Plusieurs milliards de doses de vaccin contre l’hépatite B ont été utilisées en toute sécurité.
La suspension de la vaccination des adolescents en 1998 en France a eu des effets négatifs de santé publique, puisque ces cohortes de jeunes se trouvent aujourd’hui dans les tranches d’âges à risque d’exposition sexuelle sans aucune protection. Il a été calculé que la poursuite de la vaccination de ces adolescents aurait permis d’éviter chaque année 1 000 hépatites aiguës, 100 hépatites chroniques, et 5 hépatites fulminantes.
Dans le cas de figure du vaccin contre l’hépatite B, l’alerte sanitaire a abouti à un gâchis sanitaire suite à l’utilisation trop large du principe de précaution.
2.3. Les adjuvants aluminiques en France
En France, la sécurité de l’aluminium utilisé dans les vaccins comme adjuvant a fait l’objet de fortes controverses depuis 1998. Le Professeur Romain Gherardi jeta un pavé dans la mare en publiant un article dans la célèbre revue The Lancet. Cet article décrivait une nouvelle pathologie musculaire chez 18 patients : la myofasciite à macrophages [9] . Il montrait que les micro-cicatrices observées étaient associées à la présence d’aluminium, résidu possible du vaccin introduit par injection intramusculaire . En 2003, l’équipe Romain Gherardi rattachait la myofasciite à macrophages à un syndrome plus large : le syndrome de fatigue chronique [10],[11]. Le vaccin incriminé est à nouveau celui contre l’hépatite B largement utilisé chez les adultes dans les années 1990.
Ces travaux étonnaient à plusieurs titres :
- L’aluminium est utilisé depuis 1925 comme adjuvant dans les vaccins avec des données de sécurité recueillies dans des populations à l’échelle de la Terre entière. Le recul sur la sécurité de ce composant est donc énorme, puisque plusieurs dizaines de milliards de doses de vaccins ont été administrées depuis les débuts.
- Par ailleurs, ce syndrome n’était retrouvé qu’en France, et plus précisément chez les patients d’une équipe de Créteil d’où provenait la cohorte.
- Enfin, ce sont les enfants qui font l’objet d’une exposition importante aux vaccins présentant un adjuvant aluminique, or la cohorte même élargie à d’autres patients n’était constituée que d’adultes.
Néanmoins, ce problème a été pris très au sérieux par les autorités sanitaires depuis longtemps. L’Organisation mondiale pour la santé (OMS) s’est saisie du problème en 1999 en mettant en place un comité consultatif pour la sécurité des vaccins dont le premier dossier fut le problème des adjuvants à base d’aluminium. En France, l’institut national de veille sanitaire (InVS) lançait une étude de pharmacovigilance en 2002. Depuis de nombreux rapports ont été produits sur le sujet : en 2012, l’académie de médecine, en 2013 le Haut conseil de santé publique (HCSP), en 2014 l’Office parlementaire d’évaluation des choix scientifiques et techniques, en 2016 l’académie de pharmacie. Le rapport de l’Académie de pharmacie établissait que « vu l’hétérogénéité et la non-spécificité des manifestations cliniques associées à la lésion histologique, il n’est pas possible de définir un syndrome de myofasciite à macrophages » [12] . Les troubles observés ne portent que sur quelques cas exceptionnels, voire uniques [13], qui pourraient correspondre à des prédispositions génétiques très particulières. Quoi qu’il en soit, le risque éventuel est sans commune mesure avec les bénéfices apportés par ce vaccin, comme le rappelle l’ANSM.
2.4. Le thiomersal et l’autisme
Le thiomersal est un composé chimique organo-mercuriel possédant une activité biocide (c’est à dire qui tue les microbes contaminants). Le thiomersal contribue aussi à améliorer la stabilité des médicaments. Ces propriétés sont utiles pour les campagnes de vaccination où des conditionnements multi-doses sont utilisés (quand un flacon est utilisé pour vacciner plusieurs personnes). En effet, les doses multiples ne sont pas administrées simultanément à plusieurs patients et les doses peuvent ainsi rester ouvertes sans danger de contamination.
En 1999, aux États-Unis l’hypothèse selon laquelle l’exposition au thiomersal pourrait être associée à des déficits de développement neurologique chez les enfants a commencé à circuler [14]. Ces craintes se fondaient sur le calcul de l’apport cumulé de mercure dans les schémas de vaccination des nourrissons, qui peut dépasser le taux maximum recommandé par les autorités américaines. D’un point de vue toxicologique, les vaccins contenaient des doses minimes de thiomersal, entre 0,003 % et 0,01 %, soit un maximum de 25 à 50 µg/dose. A ces doses et dans les situations d’emploi tout risque toxique était exclu à priori.
La Food and Drug Administration (FDA) a cependant demandé le retrait du thiomersal de tous les vaccins à destination pédiatrique qui a été effectif aux Etats-Unis et en Europe en 2001. Des travaux scientifiques circonstanciés publiés en 2007 dans le New England Journal of Medicine ont montré l’absence de lien entre le thiomersal et les troubles autistiques [15].
Encore une fois, de nombreuses agences se sont penchées sur le problème. L’OMS en 2006, l’agence européenne du médicament (l’EMA) en 2007 et l’AFSSAPS en 2009, convergent pour considérer que l’existence du risque neurologique n’est pas établie (même s’il ne peut être scientifiquement exclu). Compte tenu de ces propriétés en tant que conservateur indispensable dans les présentations de vaccins multi-doses, les bénéfices de l’utilisation du thiomersal l’emportent sur le risque toxicologique théorique.
2.5. Le vaccin contre la poliomyélite et l’épidémie de SIDA
En 1999, un livre apportait une autre controverse. Le vaccin polio oral utilisé dans en 1959 dans une campagne de vaccination an Afrique aurait été à l’origine de la pandémie de VIH [16]. Le vaccin aurait été produit sur des cellules de rein de chimpanzé qui auraient été contaminées par le virus de l’immunodéficience simienne (le SIVcpz) qui aurait été transmis à l’homme et aurait été à l’origine du virus de l’immunodéficience (VIH) groupe M et de la pandémie mondiale de syndrome d’immunodéficience acquis (SIDA). Le vaccin est produit normalement sur cellule rein de singe vert (cellules Vero) qui n’est pas porteur du SIV du chimpanzé.
Cette hypothèse a été largement réfutée par les études de comparaison moléculaire du virus [17],[18]. Ce n’est donc pas le vaccin polio oral qui est à l’origine du VIH. Ces résultats sont corroborés par des données plus récentes sur l’émergence du VIH. Celui-ci est apparu bien avant 1959 sur les rives du fleuve Congo, puisqu’il circulait déjà dans les années 1930 à Kinshasa [19].
2.6. Le discours sur la survaccination
Quand les précédentes allégations sont démontées scientifiquement les unes derrière les autres, non sans un coût en matière de santé publique, d’autres arguments plus pernicieux voient le jour.
Après le discours naturaliste sans aucun sens « mieux vaut être malade que vacciné », vient l’argument que le vaccin rend malade en fatiguant le système immunitaire.
La multiplication des vaccins pourrait induire une sur-activation du système immunitaire.
Cette idée est une contre-vérité scientifique.
- D’une part, parce que les vaccins se sont affinés. On estime qu’il y a vingt ans il y avait autour de 3 000 antigènes dans l’ensemble des vaccins du calendrier de vaccination. De nos jours, le nombre de ces antigènes est tombé à 150 [20]. Mais il faut bien comprendre que 3 000 ou 150 antigènes représentent une goutte d’eau dans l’océan des 10 000 milliards de bactéries et virus qui nous entourent et contre lesquels notre système immunitaire répond en permanence depuis notre naissance. Ceci représente une goutte d’eau dans la quasi infinité des possibilités de notre répertoire immunologique acquis au cours de l’évolution. Nous sommes donc loin de saturer notre système immunitaire avec notre calendrier vaccinal [21].
- D’autre part, l’immunologie moderne nous apprend que les stimulations du système immunitaire par l’environnement sont nécessaires au développement harmonieux de l’immunité [22] (Lire Les microbiotes humains : des alliés pour notre santé).
3. Quelle politique de Santé publique ?
3.1. Les effets bénéfiques des vaccins
Sur le plan épidémiologique, les vaccins sont une véritable histoire à succès. L’incidence des maladies à prévention vaccinale a chuté de 100 % aux Etats-Unis au XXe siècle [23].
En France, des résultats similaires sont observés. Les derniers cas de poliomyélite et de diphtérie autochtones datent de 1989. L’agent du tétanos persistant indéfiniment dans le sol grâce à ses spores très résistantes, il ne peut être éradiqué, mais il est jugulé à moins d’une dizaine de cas par an. Depuis l’introduction des vaccinations à Haemophilus influenzae de type b en 1992, l’incidence des méningites a chuté de 96 % chez les enfants de moins de 5 ans [24].
Les bénéfices des vaccins peuvent être assez surprenants, dépassant dans certains cas le simple effet direct sur la chute du nombre de cas. Ainsi le vaccin contre la rougeole augmente la durée de vie au-delà du simple effet de protection qu’il confère contre la mortalité liée à cette maladie [25]. Cet effet bénéfique « supplémentaire » est lié au fait que l’infection par la rougeole est très immunosuppressive et nous fait perdre l’immunité contre de nombreuses autres maladies. En nous protégeant contre la rougeole, le vaccin renforce l’immunité contre les autres maladies.
Le pneumocoque est une bactérie qui provoque des otites, des méningites et des infections graves du poumon principalement aux deux extrêmes de la vie : chez les enfants et les personnes âgées. Le vaccin anti-pneumocoque introduit dans le calendrier vaccinal des enfants réduit de manière spectaculaire les otites et méningites de l’enfant, mais aussi les pneumopathies du sujet âgé (qui ne sont pas vaccinés), nous rappelant (ou finissant de nous démontrer) que les enfants sont les vecteurs des infections à pneumocoque chez les personnes âgées. En interrompant la transmission du pneumocoque en vaccinant les enfants, le vaccin protège directement les enfants et indirectement les personnes âgées qui les entourent. Les vaccins dirigés contre les infections de la petite enfance ont des effets bénéfiques indirects sur la résistance aux antibiotiques en épargnant des prescriptions inutiles et diminuent les coûts de santé.
En un mot, les vaccins font reculer les infections. Mais les maladies infectieuses, sous contrôle n’ont pas disparu pour autant. Elles attendent patiemment l’occasion d’une baisse du bouclier vaccinal pour réapparaître mécaniquement.
3.2. Les effets mécaniques de la baisse de la couverture vaccinale
En 1900, l’espérance de vie en France variait autour de 45 ans. En 2016 elle était montée au niveau inégalé de 79,4 ans pour les hommes et de 85,4 ans pour les femmes. Les vaccins ne sont pas les seuls responsables de cette augmentation spectaculaire de l’espérance de vie, mais ils y ont grandement participé.
Le recul de la vaccination induit mécaniquement comme un jeu de balancier le retour de la coqueluche, la terrible diphtérie (elle avait réémergé en Russie avec la chute de l’empire soviétique), les méningites chez les jeunes enfants, une réinstallation de la rougeole, des oreillons, de la rubéole, et pourquoi pas de la poliomyélite si elle était réintroduite en Europe. Il induit enfin une hausse des résistances aux antibiotiques suite à leur utilisation massive pour traiter les complications bactériennes des infections virales.
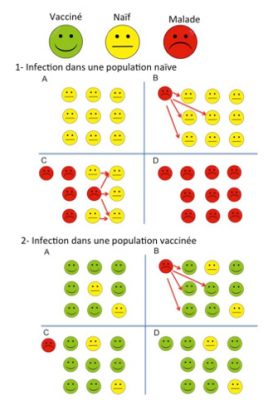
La France a lancé en 2005 un plan pour la rougeole. La rougeole est devenue une maladie à déclaration obligatoire. Les cas ont été surveillés par une enquête épidémiologique à chaque déclaration. La France recensait en 2006 moins de 50 cas annuels, donc moins que l’objectif fixé par l’OMS. Malheureusement, à cause de la baisse de la couverture vaccinale, une épidémie de rougeole a débuté début 2008 et plus de 23 000 cas ont été recensé entre 2008 et 2012. L’épidémie a provoqué l’hospitalisation de presque 5 000 patients (1 023 pneumopathies virales ou bactériennes graves, 27 complications neurologiques à type d’encéphalite ou de myélite), elle a provoqué 10 décès dont la majorité avait moins de 30 ans. Cette recrudescence avait d’ailleurs été prédite par des travaux de modélisation en raison de la couverture vaccinale anti-rougeole insuffisante en France. Si la couverture vaccinale pour le vaccin ROR des nourrissons a augmenté ces dernières années, elle reste encore insuffisante. Elle était de 90 % à un an pour une dose, mais chutait à 54 % pour deux doses, alors que les objectifs du plan d’élimination étaient de 95 % et 80 %, respectivement, pour une et deux doses.
Cet exemple illustre bien que la garde ne peut être baissée sans danger que si la maladie a été complètement éradiquée au niveau mondial. C’est une opération longue et complexe qui a été menée avec succès pour la variole. Elle est en cours pour la poliomyélite et est envisagée pour la rougeole. Mais elle nécessite une coordination mondiale et des efforts très importants. L’éradication d’un virus dépend comme dans une chaine de la résistance de son maillon le plus faible.
3.3. Obligation ou recommandation ?
Au sein de l’Union Européenne, la France partage avec l’Italie la particularité d’être un des derniers pays à imposer une obligation vaccinale. Cela résulte de choix historiques au milieu du 20e siècle, à une époque où les maladies infectieuses faisaient encore des dégâts considérables dans la population de ces deux pays.
Pour le législateur, il s’agissait de lutter efficacement contre des maladies graves dans un contexte de péril infectieux. Mais depuis 1964, plus aucun vaccin nouvellement inclus dans le calendrier vaccinal ne l’a été sous le sceau de l’obligation. Ces changements correspondent aussi aux évolutions sociétales dans lesquelles le patient est plus impliqué dans les choix qui le concernent. L’obligation paraît en contradiction avec la loi du 4 mars 2002 relative au droit du malade et notamment au droit de refuser un traitement. Il en résulte un grand paradoxe en termes de lisibilité de la politique vaccinale dans lequel se sont engouffrés de nombreux opposants.
Les vaccins obligatoires paraissent moins importants en termes d’intérêt puisqu’ils protègent contre des maladies disparues en France (diphtérie, poliomyélite), alors que des vaccins simplement recommandés comme l’hépatite B et le papillomavirus humain protègent de maladies qui tuent chaque année 1 500 et 1 000 personnes respectivement.
Paradoxalement, la disparité entre vaccin obligatoire et vaccin recommandé crée dans l’imaginaire l’idée que les vaccins recommandés sont moins importants. Cela se traduit très directement en termes de couverture vaccinale. Chez l’enfant le calendrier officiel recommande 11 vaccins dont 3 seulement sont obligatoires (tableau).

Les chiffres de couverture vaccinale de l’OMS comparant les pays européens ne sont pas bons pour les vaccins recommandés en France. Par exemple en 2012, si la couverture vaccinale pour l’hépatite B pour les enfants âgés de 2 ans était de 74 % en France, elle était à plus de 86 % en Allemagne et 96 % en Belgique et Espagne, trois pays dans lesquels il n’y a pas d’obligation vaccinale.
En 2012, la cour de comptes rendait un rapport sur le coût et l’efficacité de la politique vaccinale en France. Ce rapport fut suivi en 2013 de celui de M. Georges Labazée pour la commission des affaires sociales du sénat. En 2014, le Haut conseil de la santé publique (HCSP) rendait un avis relatif à la politique vaccinale qui préconisait l’organisation d’un débat par les autorités de santé pour statuer sur les obligations vaccinales. En 2015, la ministre de la santé saisissait la sénatrice Sandrine Hurel de la question. Son rapport rendu en 2016 préconisait lui aussi la fin du statu quo en la matière et l’organisation d’une grande consultation sur la vaccination afin de déterminer quels risques collectifs la France était prête à prendre pour supprimer la contrainte individuelle.
Cette grande concertation a eu lieu pendant l’année 2016 sous la direction du Pr Alain Fischer. Le rapport rendu le 30 novembre 2016 à la ministre concluait à un élargissement temporaire de l’obligation vaccinale à l’ensemble des vaccins recommandés dans le calendrier (en adjoignant une clause d’exemption permettant de refuser individuellement le vaccin), tout en conservant à terme la possibilité de pouvoir lever complètement l’obligation une fois que la confiance dans les vaccins sera rétablie [6].
C’est dans cette lignée que le gouvernement a annoncé dans l’été 2017 avoir tranché en faveur de l’obligation vaccinale pour les 11 vaccins de la petite enfance. Il ne s’agit pas exactement de 11 vaccins, mais de quatre préparations vaccinales (plusieurs vaccins sont multivalents) qui protègent contre 11 maladies graves.
Références et notes
Image de couverture. Image de synthèse représentant la bacille du tétanos sous forme de spores persistants [Libre de droit]
[1] Moulin A-M. L’aventure de la vaccination. Paris: Fayard; 1996. 498 p.
[2] Swales JD. The Leicester anti-vaccination movement. Lancet. 1992;340(8826):1019-21
[3] Perrot A, Schwartz M. Pasteur et ses lieutenants: Roux, Yersin et les autres, Odile Jacob; 2013. 270 p
[4] Floret D. Resistance to immunization. Med Sci (Paris). 2010;26(12):1087-93
[5] Larson HJ, de Figueiredo A, Xiahong Z, Schulz WS, Verger P, Johnston IG, et al. The State of Vaccine Confidence 2016: Global Insights Through a 67-Country Survey. EBioMedicine. 2016;12:295-301
[6] Fischer A. (dir.) Rapport sur la vaccination – Comité d’orientation de la concertation citoyenne sur la vaccination, novembre 2016. Paris Ministère des Affaires sociales et de la Santé ; 2016. 502p. http://www.ladocumentationfrancaise.fr/rapports-publics/164000753/index.shtml
[7] Launay O, Floret D. Vaccination against Hepatitis B: What’s Up? Rev Prat. 2015;65(7):953-61
[8] Launay O, Floret D. Hepatitis B vaccination: a review. Med Sci (Paris). 2015;31(5):551-8
[9] Gherardi RK, Coquet M, Cherin P, Authier FJ, Laforet P, Belec L, et al. Macrophagic myofasciitis: an emerging entity. Groupe d’Etudes et Recherche sur les Maladies Musculaires Acquises et Dysimmunitaires (GERMMAD) de l’Association Francaise contre les Myopathies (AFM). Lancet. 1998;352(9125):347-52
[10] Gherardi RK. Lessons from macrophagic myofasciitis: towards definition of a vaccine adjuvant-related syndrome. Rev Neurol (Paris). 2003;159(2):162-4
[11] Gherardi RK, Authier FJ. Aluminum inclusion macrophagic myofasciitis: a recently identified condition. Immunol Allergy Clin North Am. 2003;23(4):699-712
[12] Les adjuvants aluminiques : le point en 2016. Académie de pharmacie; 2016
[13] Van Der Gucht A, Aoun Sebaiti M, Guedj E, Aouizerate J, Yara S, Gherardi RK, Evangelista E, Chalaye J, Cottereau AS, Verger A, Bachoud-Levi AC, Abulizi M, Itti E, Authier FJ. Brain 18F-FDG PET Metabolic Abnormalities in Patients with Long-Lasting Macrophagic Myofascitis. J Nucl Med. 2017 Mar;58(3):492-498. doi: 10.2967/jnumed.114.151878. Epub 2016 Oct 20.
[14] Grandjean P, White RF. Effects of methylmercury exposure on neurodevelopment. JAMA. 1999;281(10):896; author reply 7
[15] Thompson WW, Price C, Goodson B, Shay DK, Benson P, Hinrichsen VL, et al. Early thimerosal exposure and neuropsychological outcomes at 7 to 10 years. N Engl J Med. 2007;357(13):1281-92
[16] Hopper E. The River: A Journey to the Source of HIV And AIDS: Lippincott Williams and Wilkins; 1999. 1070 p.
[17] Worobey M, Santiago ML, Keele BF, Ndjango JB, Joy JB, Labama BL, et al. Origin of AIDS: contaminated polio vaccine theory refuted. Nature. 2004;428(6985):820.
[18] Plotkin SA. CHAT oral polio vaccine was not the source of human immunodeficiency virus type 1 group M for humans. Clin Infect Dis. 2001;32(7):1068-84.
[19] Faria NR, Rambaut A, Suchard MA, Baele G, Bedford T, Ward MJ, et al. HIV epidemiology. The early spread and epidemic ignition of HIV-1 in human populations. Science. 2014;346(6205):56-61.
[20] Sansonetti P. Vaccins. Odile Jacob ; 2017. 222 p
[21] Gregson AL, Edelman R. Does antigenic overload exist? The role of multiple immunizations in infants. Immunol Allergy Clin North Am. 2003;23(4):649-64.
[22] Gomez de Aguero M, Ganal-Vonarburg SC, Fuhrer T, Rupp S, Uchimura Y, Li H, et al. The maternal microbiota drives early postnatal innate immune development. Science. 2016;351(6279):1296-302.
[23] van Panhuis WG, Grefenstette J, Jung SY, Chok NS, Cross A, Eng H, et al. Contagious diseases in the United States from 1888 to the present. N Engl J Med. 2013;369(22):2152-8
[24] Georges S, Lepoutre A, Dabernat H, Levy-Bruhl D. Impact of Haemophilus influenzae type b vaccination on the incidence of invasive Haemophilus influenzae disease in France, 15 years after its introduction. Epidemiol Infect. 2013;141(9):1787-96.
[25] Mina MJ, Metcalf CJ, de Swart RL, Osterhaus AD, Grenfell BT. Long-term measles-induced immunomodulation increases overall childhood infectious disease mortality. Science. 2015;348(6235):694-9
[26] Floret D. Measles vaccination. Rev Prat. 2010; 60(10):1368-70.
[27] Antona D, Levy-Bruhl D, Baudon C, Freymuth F, Lamy M, Maine C, et al. Measles elimination efforts and 2008-2011 outbreak, France. Emerg Infect Dis. 2013;19(3):357-64.
L’Encyclopédie de l’environnement est publiée par l’Association des Encyclopédies de l’Environnement et de l’Énergie (www.a3e.fr), contractuellement liée à l’université Grenoble Alpes et à Grenoble INP, et parrainée par l’Académie des sciences.
Pour citer cet article : TOURNIER Jean-Nicolas (8 février 2019), Les vaccins, une protection éprouvée contre les pathogènes de notre environnement, Encyclopédie de l’Environnement. Consulté le 15 avril 2025 [en ligne ISSN 2555-0950] url : https://www.encyclopedie-environnement.org/sante/vaccins-protection-eprouvee-contre-pathogenes-environnement/.
Les articles de l’Encyclopédie de l'environnement sont mis à disposition selon les termes de la licence Creative Commons BY-NC-SA qui autorise la reproduction sous réserve de : citer la source, ne pas en faire une utilisation commerciale, partager des conditions initiales à l’identique, reproduire à chaque réutilisation ou distribution la mention de cette licence Creative Commons BY-NC-SA.